Según los especialistas, el síndrome premenstrual presentan diversas manifestaciones físicas, conductuales y del estado de ánimo. Esto ocurre en las mujeres en edad reproductiva, especialmente durante la fase lútea (después de la ovulación y hasta el primer día de la menstruación).
Se ha observado, que la mayoría de las mujeres presentan sólo molestias leves, y los síntomas no interfieren en su vida personal, social o profesional. Sin embargo, entre el 5% y el 8% de las mujeres presentan síntomas de moderados a graves que pueden causar un malestar significativo y deterioro funcional.
De este tema que afecta globalmente a muchas mujeres, voy a hablar a solicitud de Rebecca, una seguidora de Arizona. Ella es una mujer de mediana edad, muy activa y con muchos compromisos sociales. Ella decidió comunicarse conmigo, a fin de que le recomendara algunas alternativas no farmacológicas para las molestias premenstruales.
Cuenta Rebecca que desde hace mucho tiempo, le sucede que, días antes del inicio de su periodo menstrual, se siente triste triste y de una forma inexplicable rompe en llanto. Además ha notado inflamación, dolor abdominal y dolor de espalda, el cual se presenta antes y durante el periodo menstrual. Ella ha acudido a especialistas, quienes le indican medicamentos sin solución efectiva.
Rebecca me comentó, que desde hace años ha empleado analgésicos, aunque su uso le ha acarreado muchas molestias, entre ellas mareos y náuseas.
Por supuesto, existen algunas alternativas que permiten obtener alivio sin abusar de los fármacos. Por ello, honrando su solicitud, le envié un material contentivo sobre las causas, síntomas y factores influyentes sobre el síndrome premenstrual.
Dado lo frecuente de esta dolencia, consideré relevante compartir este artículo en mi página.
Generalidades sobre el síndrome premenstrual
Según la ciencia, el síndrome premenstrual (SPM) expresa una diversidad de síntomas somáticos y psicológicos de mucha significancia clínica, es decir, va más allá de los cálculos estadísticos. Ellos se manifiestan principalmente durante la fase lútea (después de la ovulación y hasta el primer día de la menstruación).
Es decir, constituyen un grupo de síntomas físicos y psicológicos que inician algunos días antes del comienzo del período menstrual. Por lo general, finalizan unas horas después del primer día del período. De acuerdo a lo observado, esta anomalía provoca un malestar considerable, incluyendo el deterioro de la capacidad funcional.
No obstante, dichos síntomas tienden a desaparecer a los pocos días de iniciado el período. El estimado actual de la prevalencia de mujeres en edad fértil afectadas mundialmente por el SPM es del 47,8%.
Cabe destacar que un 20% de ellas, experimenta síntomas premenstruales muy intensos. Ello ocasiona interferencias a nivel de sus actividades sociales, cotidianas y laborales. Este efecto es denominado trastorno disfórico premenstrual (TDPM).
No obstante, la mayoría de las que padecen SPM manifiestan síntomas de características leves a moderadas. Se ha estimado, que 3 de cada 4 mujeres en edad fértil, han experimentado alguna forma de SPM.
Muchos de los síntomas que se experimentan tienen la tendencia de hacerse cíclicos, repitiéndose de acuerdo a un patrón predecible. Sin embargo, los cambios físicos y emocionales ocasionados por el síndrome premenstrual pueden fluctuar desde apenas perceptibles hasta intensos.
No obstante, es muy importante evitar que estos problemas controlen su vida. Esto es posible lograrlo empleando ciertos tratamientos y ajustes del estilo de vida. Se ha observado, que ellos coadyuvan a minimizar o frenar los signos y síntomas del síndrome premenstrual.
Causas del Síndrome Premenstrual
Hasta ahora, se desconocen las causas fehacientes del SPM. No obstante, se han esgrimido algunas hipótesis que intentan explicarlo.
 Dentro de ellas resaltan los cambios hormonales asociados con el ciclo menstrual. Por lo general, los síntomas del SPM tienden a presentarse después de la ovulación. En esta fase, las cantidades de ciertas hormonas como estrógeno y progesterona, tienden a disminuir.
Dentro de ellas resaltan los cambios hormonales asociados con el ciclo menstrual. Por lo general, los síntomas del SPM tienden a presentarse después de la ovulación. En esta fase, las cantidades de ciertas hormonas como estrógeno y progesterona, tienden a disminuir.
Cabe destacar, que los síntomas pueden remitirse a ciertos días después de la menstruación. Ello ocurre específicamente, cuando las concentraciones de dichas hormonas vuelven a incrementarse. De acuerdo a ciertas investigaciones, se ha logrado determinar que el SPM puede manifestarse de forma parcial por efecto de los siguientes factores:
Deficiencia de magnesio
Existen pruebas que indican que, las mujeres con sintomatología de fase lútea presentan una desregulación subyacente del magnesio con un hiperparatiroidismo secundario y deficiencia de vitamina D. Este hallazgo fue publicado en Journal of the American College of Nutrition en el 2000.
De acuerdo a los investigadores, el SPM es la consecuencia clínica de quienes presentan deficiencias de magncalcio, debido al incremento de los niveles de hormonas esteroideas ováricas durante el ciclo menstrual. De hecho, en el año 2019, esto fue corroborado en una revisión sistemática publicada en Obstetrics & Gynecology Science.
A su vez, el magnesio es considerado un elemento esencial para la síntesis de dopamina a nivel del cerebro. Se ha determinado, que cuando la dopamina se encuentra en niveles inadecuados incide sobre el estado de ánimo e incremento de la ansiedad.
Incluso, se ha logrado detectar una disminución de las concentraciones de magnesio el organismo, durante la fase lútea de las mujeres con SPM. Esto ha indicado a los investigadores, que cuando existen bajos niveles de magnesio, puede estimularse la propensión al padecimiento de SPM.
Fluctuaciones de los niveles hormonales
Durante el ciclo menstrual se producen ciertas fluctuaciones de los niveles de estrógenos y progesterona. De acuerdo a los especialistas, es necesaria la presencia de concentraciones elevadas de estrógeno para estimular la ovulación, gracias al incremento de los niveles de la hormona luteinizante (LH) y la foliculoestimulante(FSH).
Diversos estudios han corroborado la presencia de algunas modificaciones en los patrones del sueño durante las fases del ciclo menstrual. Por lo general se ha observado, que la mayoría de las modificaciones ocurren durante la fase lútea.
En efecto, en esta fase, una elevada proporción de mujeres mostró un retraso en el inicio y una menor eficiencia y calidad del sueño en comparación con la fase folicular.
Cabe destacar, que la fase lútea también se asocia con una temperatura corporal central más elevada. Esta modificación, puede afectar la calidad del sueño. Se debe resaltar, que durante la fase lútea algunas mujeres sufren de SPM. Ciertamente, las que padecen este síndrome, presentan mayor vulnerabilidad durante la fase lútea, a las alteraciones del sueño.
Incluso, algunas de ellas, exhiben mayor cansancio matutino y actividad mental nocturna que las que no sufren SPM.
De hecho, ellas muestran una mayor propensión al insomnio, migrañas premenstruales y somnolencia diurna. Los niveles de serotonina tienden a ser más bajos en las mujeres con síndrome premenstrual, este compuesto es un neurotransmisor que contribuye a regular el estado de ánimo.
Estos efectos considerados en conjunto, son una prueba de que el sueño sufre modificaciones a lo largo del ciclo menstrual. Además, se comprobó que los cambios más significativos ocurren cuando las concentraciones de estrógenos y progesterona son elevadas.
Así, la progesterona, estradiol, FSH, y LH, disminuyen sus niveles de concentración durante la menstruación e inicio de un nuevo ciclo.
Predisposición genética
Según los expertos, la gravedad del SPM está asociada con la sensibilidad a las fluctuaciones hormonales. Al parecer, este efecto posee una base genética.
Esto ha sido investigado a través de diversos estudios realizados con la participación de gemelos. Estas investigaciones han sido conducidas, en diversos países como el Reino Unido, Estados Unidos y Australia. Mediante estas investigaciones, se obtuvieron rangos de heredabilidad entre el 30 y 80%.
Estudios recientes implementados en Irán y Malasia detectaron, que la variación genética aditiva permitía explicar el 95% de la variabilidad observada en los síntomas del SPM. A su vez, los factores ambientales únicos explicaban el 5% restante. Para los investigadores, estos estudios, permiten demostrar una alta influencia de los genes sobre el SPM.
Se han desarrollado además, ciertas hipótesis acerca de la expresión fenotípica variable del SPM y el TDPM. Por lo general, ellas destacan una elevada sensibilidad a las modificaciones o fluctuaciones cíclicas mostradas por las hormonas.
Esto se sustenta en el hecho, de que los niveles absolutos de determinadas hormonas (progesterona, testosterona y estrógenos) no presentan diferencias entre los niveles de riesgo de SPM.
De hecho, se considera que el SPM se produce mediante una acción recíproca entre hormonas y variantes de receptores o neurotransmisores.
Incluso, existe una gran probabilidad de que estos sean genes, ejerzan funciones sobre la recepción de estrógenos y progesterona. O bien, ciertos genes receptores de determinados neurotransmisores, como la serotonina.
Una prueba de esta teoría, es que cuando se emplean de forma intermitente ciertos inhibidores selectivos de la recaptación de serotonina, ocurre una mejoría de los síntomas de SPM.
Avances recientes de genómica, han permitido profundizar sobre ciertas variantes en el gen del receptor alfa de estrógenos. Se cree que estas modificaciones inciden sobre los riesgos de padecer TDPM (trastorno disfórico premenstrual).
Signos y síntomas del Síndrome premenstrual
Los signos y síntomas del SPM son de índole emocional o conductual y físicos. Un estudio publicado el 2020 en la revista Cureus, mostró que la dismenorrea, ansiedad, irritabilidad y fatiga eran los síntomas más comunes del SPM experimentados por las mujeres.
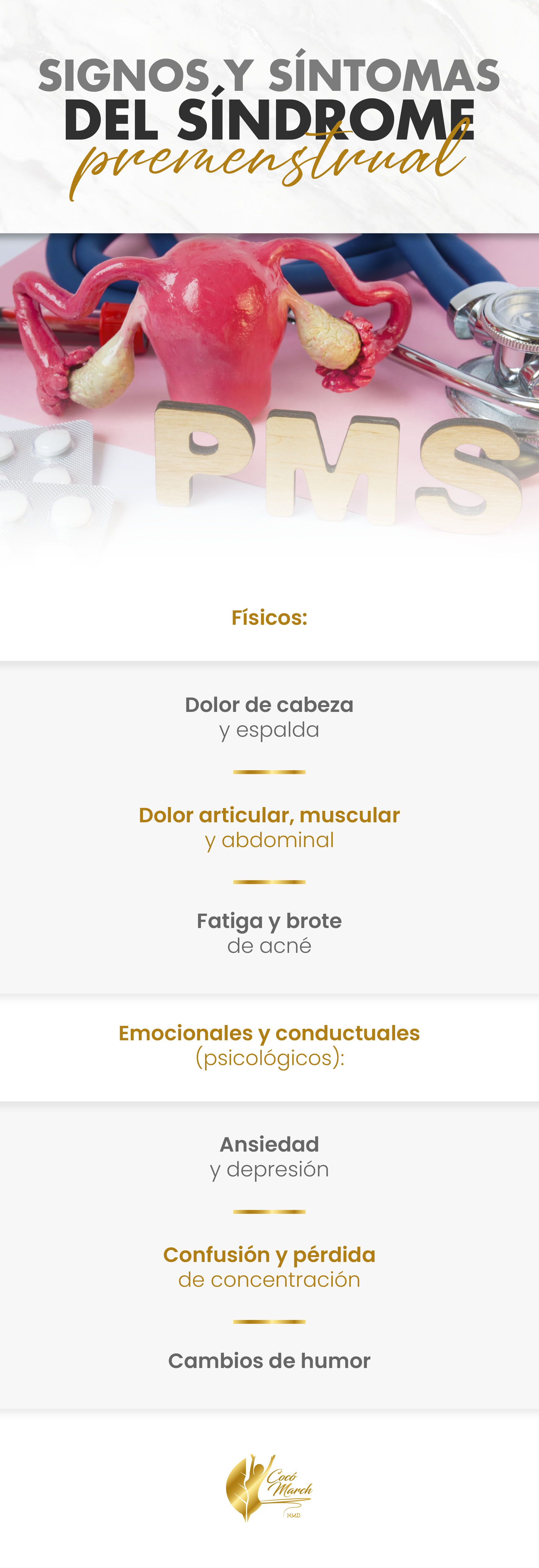 Para algunas de ellas el dolor físico y estrés emocional afecta su vida cotidiana. Esta forma de SPM se denomina trastorno disfórico premenstrual (TDPM), y puede incluir procesos depresivos, ira y sensación de agobio. Independientemente de la gravedad de los síntomas, ellos suelen desaparecer cuatro días después del inicio del periodo menstrual.
Para algunas de ellas el dolor físico y estrés emocional afecta su vida cotidiana. Esta forma de SPM se denomina trastorno disfórico premenstrual (TDPM), y puede incluir procesos depresivos, ira y sensación de agobio. Independientemente de la gravedad de los síntomas, ellos suelen desaparecer cuatro días después del inicio del periodo menstrual.
Dentro de los signos y síntomas más frecuentes destacan:
Físicos
- Dolor de cabeza (cefalea)
- Dolor de espalda
- Dolor a nivel de las articulaciones y músculos
- Fatiga
- Brotes de acné
- Estreñimiento o diarrea
- Intolerancia al alcohol
- Sensibilidad y dolor en los senos o mamas (mastalgia)
- Incremento de peso asociado a la retención de líquidos
- Palpitaciones
- Hinchazón a nivel abdominal
- Fatiga y falta de energía
- Calambres, pesadez o presión en la parte baja del abdomen
- Mareos, incluyendo vértigo
- Formación de hematomas con facilidad
- Sensación de calor súbito (sofocos)
- Sensación de náuseas y vómitos
- Sensación de hormigueo en las extremidades
- Incremento de peso
- Presencia de problemas cutáneos (acné y dermatitis)
- Hinchazón de las manos y pies.
Emocionales y conductuales (psicológicos)
- Ansiedad
- Estado de ánimo depresivo
- Confusión
- Episodios inexplicables de llanto e hipersensibilidad emocional
- Cambios de humor (irritabilidad, tensión, enfado, agitación y nerviosismo)
- Modificaciones en el apetito y antojos por ciertas comidas
- Dificultad para conciliar el sueño (insomnio)
- Conductas de retraimiento social e hipersensibilidad
- Pérdida de la concentración y dificultad para memorizar
- Disminución de la libido.
Tratamientos no farmacológicos para el síndrome premenstrual
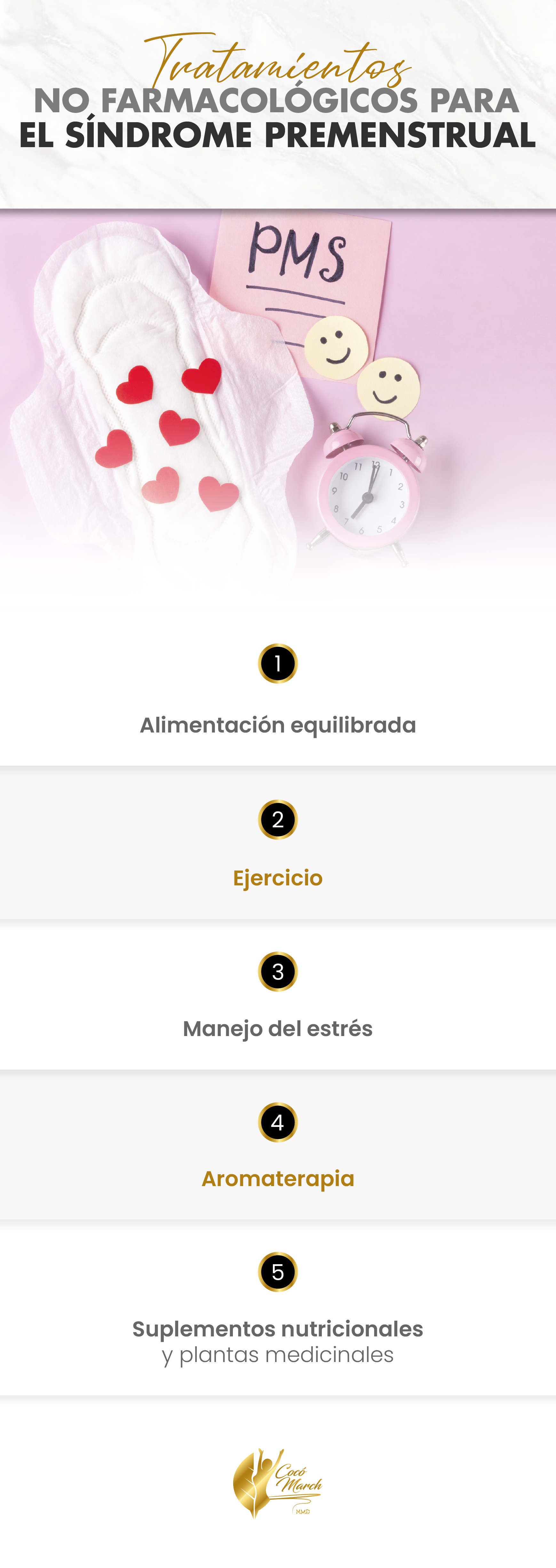 1. Alimentación equilibrada
1. Alimentación equilibrada
Al incluir un régimen alimenticio sano y nutritivo, se favorece la reducción de muchos síntomas asociados al SPM. Entre ellos, retención de líquidos, insomnio, fatiga, falta de energía y distensión abdominal. Por ello es importante incluir en la alimentación proteinas, carbohidratos saludables, vegetales y frutas frescas.
Asimismo, es fundamental minimizar la ingesta de alimentos proinflamatorios como productos procesados, aceites vegetales, cereales, carbohidratos refinados y grasas trans.
También es importante ingerir cantidades adecuadas de agua y evitar comer en exceso, no abusar de la sal.
Incluso es primordial niveles adecuados de proteína magra (preferiblemente pollo de granja y pescado azul) Además de ello, se deben evitar las gaseosas, alcohol y bebidas con cafeína.
2. Ejercicio
Según los expertos, el ejercicio, especialmente el cardiovascular, favorece la reducción de las hormonas asociadas al dolor y calambres menstruales. Además de ello, permite equilibrar los niveles de estrógeno y progesterona.
De acuerdo a un estudio publicado el 2020 en Complementary Therapies in Medicine, se evidenció el efecto positivo del ejercicio. Este metaanálisis incluyó estudios realizados entre 1993 y 2018 e incluyó un total de 8.817. Según los investigadores, independientemente del tipo de ejercicio, se obtienen mejorías de los síntomas físicos y psicológicos asociados al SPM.
3. Manejo del estrés
De acuerdo a los especialistas, el estrés provoca diversos desequilibrios en nuestro organismo. De hecho, un estudio publicado el 2010 en Journal of Women’s Health mostró, que las mujeres que experimentaban estrés previo a su ciclo, mostraban síntomas pronunciados antes y durante la menstruación.
No obstante, se pudo determinar que ciertos programas de reducción del estrés pueden ser un tratamiento no farmacéutico eficaz.
Dentro de ellos destacan la meditación consciente incorporada a tu rutina diaria. Se ha observado, que con pocos minutos al día, puedes mejorar sustancialmente estos síntomas indeseables.
Asimismo, existen otros recursos como la Terapia cognitivo-conductual (TCC), que logra controlar los pensamientos negativos e irracionales que nos afligen y enferman.
4. Aromaterapia
La aromaterapia es un tratamiento curativo holístico, que utiliza extractos de plantas para obtener beneficios terapéuticos. Un estudio del 2020, publicado en Evidence-based Complementary and Alternative Medicine, muestra que la aromaterapia puede reducir las puntuaciones globales de los síntomas físicos y psicológicos del SPM.
De acuerdo a los investigadores, es importante realizar una prueba previa antes de utilizar la aromaterapia. Esto permitirá verificar, que la persona tratada presenta una adecuada función olfativa y no muestra reacciones negativas a este tratamiento.
De acuerdo a los expertos, la aromaterapia coadyuva en el alivio de diversas anomalías asociadas al SPS. Entre ellas destacan, la depresión, náuseas, sequedad en la boca, falta de apetito e insomnio.
Los aceites esenciales más comúnmente empleados para el SPM, son: salvia, geranio lavanda, clavo de olor, menta, manzanilla y limón.
5. Suplementos dietéticos y plantas medicinales
De acuerdo a las investigaciones existen una serie de suplementos vitamínicos, minerales y plantas medicinales, capaces de minimizar los SPM. Dentro de ellos destacan la vitamina B6, la vitamina E, la vitamina D3, el magnesio.
Existe una formulación de magnesio estandarizada denominada MAGNESIUM CITRATE, que recomiendo. Al igual que mi VITAMIN E 400 IU y mi formula VITAMIN D3 + K2.
Dentro de las plantas medicinales existen algunas que han sido empleadas en la medicina tradicional, y se emplean en formulaciones naturales. Dentro de ellas destacan el jengibre, Ginkgo biloba, aceite de onagra y baya casta o sauzgatillo (Vites agnus-castus).
Concluyendo
El síndrome premenstrual puede ser difícil de tratar , sobre todo porque casi ninguno de los tratamientos que existen presentan efectividad en todas las mujeres. De hecho, muy pocas mujeres logran conseguir un alivio adecuado empleando un único tipo de tratamiento.
Vale destacar que, aunque aún existen muchas interrogantes acerca de las causas exactas del SPM, existen ciertos factores bien estudiados. Muchos de ellos, inciden parcialmente sobre los síntomas de SPM.
Dentro de ellos resaltan: las deficiencias de ciertos minerales como el yodo y el magnesio, las fluctuaciones de ciertos niveles hormonales, además de la predisposición genética.
Existen muchas alternativas farmacológicas que muchas mujeres emplean para reducir los síntomas de SPM. Sin embargo, se han detectado diversos efectos adversos, como trastornos estomacales, problemas de sueño, cefaleas y pérdida de densidad ósea.
Afortunadamente, existen algunas alternativas naturales no farmacológicas que pueden coadyuvar a combatir los efectos de SPM. Ellas son: los suplementos nutricionales, plantas medicinales, aromaterapia, ejercicio físico, manejo del estrés y seguir una alimentación equilibrada.
Para Rebecca el material recibido, el mismo que ahora comparto en el post, fue de mucha utilidad para ella. Ella se entusiasmó muchísimo al comprobar las bondades de incorporar pequeños cambios como el ejercicio físico y una alimentación saludable.
Incluso se animó a probar algunos de mis suplementos, y me comentó que los síntomas de SPS han mejorado sustancialmente.
“La administración de suplementos de magnesio y vitamina D o el uso de una dieta rica en estas dos sustancias pueden restablecer los niveles séricos y eliminar o reducir los síntomas del SPM. Se recomienda la administración de suplementos de magnesio y vitamina D como método económico, de bajo riesgo, aceptable y accesible para eliminar o reducir los síntomas del SPM”
Gity Ozgoli
Universidad de Ciencias Médicas Shahid Beheshti
Teherán , Irán
Si te ha gustado este artículo y tienes un interés sincero en aprender cómo puedes vivir más sano, me gustaría regalarte una copia de mi último libro #Yo Puedo con la Dra. Cocó.
Sí la página te da un mensaje de error es porque no has entrado la dirección bien. Vuélvelo a intentar, asegurando no haber dejado ningún espacio antes, después o entre las letras de tu dirección.
https://www.ncbi.nlm.nih.gov/books/NBK560698/
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6422848/
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC9790166/
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6491313/
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7769645/
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC2875955/
https://medlineplus.gov/ency/article/001505.htm
https://www.mayoclinic.org/diseases-conditions/premenstrual-syndrome/symptoms-causes/syc-20376780
https://www.sciencedirect.com/science/article/abs/pii/S0965229919313056
https://my.clevelandclinic.org/health/diseases/24288-pms-premenstrual-syndrome





